Kanker servik adalah keganasan kedua yang paling sering terjadi pada wanita diseluruh dunia, dan masih merupakan penyebab utama kematian akibat kanker pada wanita di negara – negara berkembang. Di Amerika Serikat, kanker servik merupakan neoplasma ganas nomer 4 yang sering terjadi pada wanita., setelah Ca mammae, kolorektal, dan endometrium. Insidensi dari kanker servik yang invasif telah menurun secara terus menerus di Amerika Serikat selama beberapa dekade terakhir, namun terus meningkat di negara – negara berkembang. Perubahan tren epidemiologis ini di Amerika Serikat erat kaitannya dengan skrining besar – besaran dengan Papanicolaou tests (Pap smears). 1, 8
Kanker serviks merupakan kanker yang primer berasal dari serviks (kanalis servikalis dan atau porsio). Setengah juta kasus dilaporkan setiap tahunnya dan insidensinya lebih tinggi di negara sedang berkembang. Hal ini kemungkinan besar diakibatkan belum rutinnya program skrining pap smear yang dilakukan. Di Amerika latin, gurun Sahara Afrika dan Asia tenggara termasuk Indonesia kanker serviks menduduki urutan kedua setelah kanker payudara. 1, 6
Di Indonesia dilaporkan jumlah kanker serviks baru adalah 100 per 100.000 penduduk per tahun atau 180.000 kasus baru dengan usia antara 45-54 tahun dan menempati urutan teratas dari 10 kanker yang terbanyak pada wanita. Perjalanan penyakit karsinoma serviks merupakan salah satu model karsinogenesis yang melalui tahapan atau multistep, dimulai dari karsinogenesis yang awal sampai terjadinya perubahan morfologi hingga menjadi kanker invasif. Studi-studi epidemiologi menunjukkan 90% lebih kanker serviks dihubungkan dengan jenis human papilomma virus (HPV). Beberapa bukti menunjukkan kanker dengan HPV negatif ditemukan pada wanita yang lebih tua dan dikaitkan dengan prognosis yang buruk. 3, 10
A. Definisi
Kanker serviks adalah tumbuhnya sel-sel abnormal pada serviks. Kanker serviks merupakan kanker yang primer berasal dari serviks (kanalis servikalis dan atau porsio). Serviks adalah bagian ujung depan rahim yang menjulur ke vagina. 1, 8, 9, 13
B. Angka Kejadian
Kanker leher rahim (serviks) atau karsinoma serviks uterus merupakan kanker pembunuh wanita nomor dua di dunia setelah kanker payudara. Setiap tahunnya, terdapat kurang lebih 500 ribu kasus baru kanker leher rahim (cervical cancer), sebanyak 80 persen terjadi pada wanita yang hidup di negara berkembang. Sedikitnya 231.000 wanita di seluruh dunia meninggal akibat kanker leher rahim. Dari jumlah itu, 50% kematian terjadi di negara-negara berkembang. Hal itu terjadi karena pasien datang dalam stadium lanjut. 1, 8
Menurut data Departemen Kesehatan RI, penyakit kanker leher rahim saat ini menempati urutan pertama daftar kanker yang diderita kaum wanita Indonesia. saat ini ada sekitar 100 kasus per 100 ribu penduduk atau 200 ribu kasus setiap tahunnya Kanker serviks yang sudah masuk ke stadium lanjut sering menyebabkan kematian dalam jangka waktu relatif cepat. Selain itu, lebih dari 70 persen kasus yang datang ke rumah sakit ditemukan dalam keadaan stadium lanjut. 2, 3
C. Etiologi dan Faktor Resiko
Perjalanan penyakit karsinoma serviks merupakan salah satu model karsinogenesis yang melalui tahapan atau multistep, dimulai dari karsinogenesis yang awal sampai terjadinya perubahan morfologi hingga menjadi kanker invasif. Studi-studi epidemiologi menunjukkan 90% lebih kanker serviks dihubungkan dengan jenis human papilomma virus (HPV). Beberapa bukti menunjukkan kanker dengan HPV negatif ditemukan pada wanita yang lebih tua dan dikaitkan dengan prognosis yang buruk. HPV merupakan faktor inisiator kanker serviks. Oncoprotein E6 dan E7 yan berasal dari HPV merupakan penyebab terjadinya degenerasi keganasan. Onkoprotein E6 akan mengikat p53 sehingga TSG p53 akan kehilangan fungsinya. Sedangkan onkoprotein E7 akan mengikat TSG Rb, ikatan ini menyebabkan terlepasnya E2F yang merupakan faktor transkripsi sehingga siklus sel dapat berjalan tanpa kontrol. 8, 10
Ada beberapa faktor yang dapat meningkatkan resiko terjadinya kanker serviks, antara lain adalah :
1. Hubungan seks pada usia muda atau pernikahan pada usia muda
Faktor ini merupakan faktor risiko utama. Semakin muda seorang perempuan melakukan hubungan seks, semakin besar risikonya untuk terkena kanker serviks. Berdasarkan penelitian para ahli, perempuan yang melakukan hubungan seks pada usia kurang dari 17 tahun mempunyai resiko 3 kali lebih besar daripada yang menikah pada usia lebih dari 20 tahun.
2. Berganti-ganti pasangan seksual
Perilaku seksual berupa gonta-ganti pasangan seks akan meningkatkan penularan penyakit kelamin. Penyakit yang ditularkan seperti infeksi human papilloma virus (HPV) telah terbukti dapat meningkatkan timbulnya kanker serviks, penis dan vulva. Resiko terkena kanker serviks menjadi 10 kali lipat pada wanita yang mempunyai partner seksual 6 orang atau lebih. Di samping itu, virus herpes simpleks tipe-2 dapat menjadi faktor pendamping.
3. Merokok
Wanita perokok memiliki risiko 2 kali lebih besar terkena kanker serviks dibandingkan dengan wanita yang tidak merokok. Penelitian menunjukkan, lendir serviks pada wanita perokok mengandung nikotin dan zat-zat lainnya yang ada di dalam rokok. Zat-zat tersebut akan menurunkan daya tahan serviks di samping merupakan ko-karsinogen infeksi virus.
4. Defisiensi zat gizi
Ada beberapa penelitian yang menyimpulkan bahwa defisiensi asam folat dapat meningkatkan risiko terjadinya displasia ringan dan sedang, serta mungkin juga meningkatkan risiko terjadinya kanker serviks pada wanita yang makanannya rendah beta karoten dan retinol (vitamin A).
5. Trauma kronis pada serviks seperti persalinan, infeksi, dan iritasi menahun
6. Pemakaian DES (dietilstilbestrol) pada wanita hamil untuk mencegah keguguran (banyak digunakan pada tahun 1940-1970)
7. Gangguan sistem kekebalan
8. Pemakaian pil KB
9. Infeksi herpes genitalis atau infeksi klamidia menahun
10. Golongan ekonomi lemah (karena tidak mampu melakukan Pap smear secara rutin)
D. Klasifikasi
Klasifikasi histologik kanker serviks ada beberapa, di antaranya : 13
1. Squamous carcinoma
a. Keratinizing
b. Large cell non keratinizing
c. Small cell non keratinizing
d. Verrucous
2. Adeno carcinoma
a. Endocervical
b. Endometroid (adenocanthoma)
c. Clear cell - paramesonephric
d. Clear cell - mesonephric
e. Serous
f. Intestinal
3. Mixed carcinoma
a. Adenosquamous
b. Mucoepidermoid
c. Glossy cell
d. Adenoid cystic
4. Undifferentiated carcinoma
5. Carcinoma tumor
6. Malignant melanoma
7. Maliganant non-epithelial tumors
a. Sarcoma : mixed mullerian, leiomysarcoma, rhabdomyosarcoma
b. Lymphoma
Jenis skuamosa merupakan jenis yang paling sering ditemukan, yaitu ± 90%; adenokarsinoma 5%; sedang jenis lainnya 5%. Karsinoma skuamosa terlihat sebagai jalinan kelompok sel-sel yang berasal dari skuamosa dengan pertandukan atau tidak, dan
kadang-kadang tumor sendiri dari sel-sel yang berdiferensiasi buruk atau dari sel-sel yang disebut small cell, berbentuk kumparan atau kecil serta bulat dan batas tumor stroma tidakjelas. Sel ini berasal dari sel basal atau reserved cell. Sedang adenokarsinoma terlihat sebagai sel-sel yang berasal dari epitel torak endoserviks, atau dari kelenjar endoserviks yang mengeluarkan mukus.
E. Gejala Klinis
Pada fase prakanker, sering tidak ada gejala atau tanda-tanda yang khas. Namun, kadang bisa ditemukan gejala-gejala sebagai berikut :
1. Keputihan atau keluar cairan encer dari vagina. Getah yang keluar dari vagina ini makin lama akan berbau busuk akibat infeksi dan nekrosis jaringan
2. Perdarahan setelah sanggama (post coital bleeding) yang kemudian berlanjut menjadi perdarahan yang abnormal.
3. Timbulnya perdarahan setelah masa menopause.
4. Pada fase invasif dapat keluar cairan berwarna kekuning-kuningan, berbau dan dapat bercampur dengan darah.
5. Timbul gejala-gejala anemia bila terjadi perdarahan kronis.
6. Timbul nyeri panggul (pelvis) atau di perut bagian bawah bila ada radang panggul. Bila nyeri terjadi di daerah pinggang ke bawah, kemungkinan terjadi hidronefrosis. Selain itu, bisa juga timbul nyeri di tempat-tempat lainnya.
7. Pada stadium lanjut, badan menjadi kurus kering karena kurang gizi, edema kaki, timbul iritasi kandung kencing dan poros usus besar bagian bawah (rectum), terbentuknya fistel vesikovaginal atau rektovaginal, atau timbul gejala-gejala akibat metastasis jauh.
F. Diagnosis dan Staging
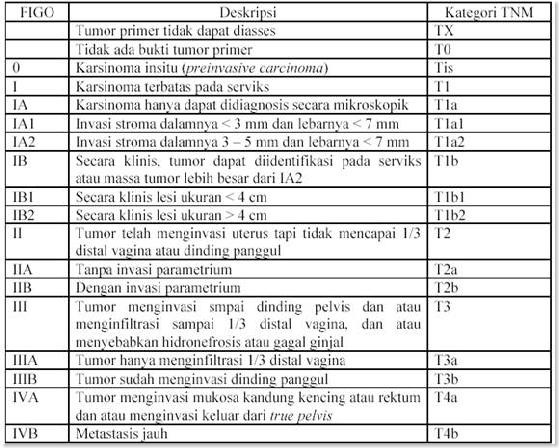
Staging untuk kanker serviks berdasarkan pemeriksaan klinis, sehingga pemeriksaan yang lebih teliti dan cermat dibutuhkan untuk penegakkan diagnosis. Stadium klinik seharusnya tidak berubah setelah beberapa kali pemeriksaan. Apabila ada keraguan pada stadiumnya maka stadium yang lebih dini dianjurkan. Pemeriksaan berikut dianjurkan untuk membantu penegakkan diagnosis seperti palpasi, inspeksi, komposkopi, kuretase endoserviks, histeroskopi, sistoskopi, proktoskopi, intravenous urography, dan pemeriksaan X-ray untuk paru-paru dan tulang. Kecurigaan infiltrasi pada kandung kemih dan saluran pencernaan sebaiknya dipastikan dengan biopsi. Konisasi dan amputasi serviks dapat dilakukan untuk pemeriksaan klinis. Interpretasi dari limfangografi, arteriografi, venografi, laparoskopi, ultrasonografi, CT scan dan MRI sampai saat ini belum dapat digunakan secara baik untuk staging karsinoma atau deteksi penyebaran karsinoma karena hasilnya yang sangat subyektif. 10
Pemeriksaan patologi anatomi setelah prosedur operasi dapat menjadi data yang akurat untuk penyebaran penyakit, tetapi penemuan ini tidak dianjurkan untuk menjadi perubahan diagnosis staging sebelumnya. Nomenklatur TNM lebih sesuai untuk penemuan ini.
Tabel 1. Staging Karsinoma Serviks Menurut FIGO
G. Pentatalaksanaan
Manajemen Tumor Insitu
Manajemen yang tepat diperlukan pada karsinoma insitu. Biopsi dengan kolposkopi oleh onkologis berpengalaman dibutuhkan untuk mengeksklusi kemungkinan invasi sebelum terapi dilakukan. Pilihan terapi pada pasien dengan tumor insitu beragam bergantung pada usia, kebutuhan fertilitas, dan kondisi medis lainnya. Hal penting yang harus diketahui juga adalah penyebaran penyakitnya harus diidentifikasi dengan baik.
Karsinoma insitu digolongkan sebagai high grade skuamous intraepitelial lesion (HGSIL). Beberapa terapi yang dapat digunakan adalah loop electrosurgical excision procedure (LEEP), konisasi, krioterapi dengan bimbingan kolposkopi, dan vaporisasi laser. Pada seleksi kasus yang ketat maka LEEP dapat dilakukan selain konisasi. LEEP memiliki keunggulan karena dapat bertindak sebagai biopsi luas untuk pemeriksaan lebih lanjut. Keberhasilan eksisi LEEP mencapai 90% sedangkan konisasi mencapai 70-92%. Teknik lain yang dapat dilakukan untuk terapi karsinoma insitu adalah krioterapi yang keberhasilannya mencapai 80-90% bila lesi tidak luas (<2,5 cm), tetapi akan turun sampai 50% apabila lesi luas (> 2,5 cm). Evaporasi laser pada HGSIL memberikan kerbehasilan sampai 94% untuk lesi tidak luas dan 92% untuk lesi luas. HGSIL yang disertai NIS III memberikan indikasi yang kuat untuk dilakukan histerektomi. Pada 795 kasus HGSIL yang dilakukan konisasi didapatkan adanyarisiko residif atau kegagalan 0,9-1,2% untuk terjadinya karsinoma invasif. 10
Manajemen Mikroinvasif
Diagnosis untuk stadium IA1 dan IA2 hanya dapat ditegakkan setelah biopsi cone dengan batas sel-sel normal, trakelektomi, atau histerektomi. Bila biopsi cone positif menunjukkan CIN III atau kanker invasif sebaiknya dilakukan biopsi cone ulangan karena kemungkinan stadium penyakitnya lebih tinggi yaitu IB. Kolposkopi dianjurkan untuk menyingkirkan kemungkinan adanya vaginal intraepithelial neoplasia (VAIN) sebelum dilakukan terapi definitif.
Stadium serviks IA1 diterapi dengan histerektomi total baik abdominal maupun vaginal. Apabila ada VAIN maka vagina yang berasosiasi harus ikut diangkat. Pertimbangan fertilitas pada pasien-pasien dengan stadium ini mengarahkan terapi pada hanya biopsi cone diikuti dengan Pap’s smear dengan interval 4 bulan, 10 bulan, dan 12 bulan bila hasilnya negatif. Stadium serviks IA2 berasosiasi dengan penyebaran pada kelenjar limfe sampai dengan 10% sehingga terapinya adalah modified radical hysterectomy diikuti dengan limfadenektomi. Pada stadium ini bila kepentingan fertilitas masih dipertimbangkan atau tidak ditemukan bukti invasi ke kelenjar limfe maka dapat dilakukan biopsi cone yang luas disertai limfadenektomi laparoskopi atau radikal trakelektomi dengan limfadenektomi laparoskopi. Observasi selanjutnya dilakukan dengan Pap’s smear dengan interval 4 bulan, 10 bulan dan 12 bulan.
Manajemen Karsinoma Invasif Stadium Awal
Pasien-pasien dengan tumor yang tampak harus dilakukan biopsi untuk konfirmasi diagnosis. Apabila ditemukan gejala-gejala yang berhubungan dengan metastasis maka sebaiknya dilakukan pemeriksaan seperti sistoskopi dan sigmoidoskopi. Pemeriksaan foto toraks dan evaluasi fungsi ginjal sangat dianjurkan. Stadium awal karsinoma serviks invasif adalah stadium IB sampai IIA (< 4cm). Stadium ini memiliki prognosis yang baik apabila diterapi dengan operasi atau radioterapi. Angka kesembuhan dapat mencapai 85% sampai 90% pada pasien dengan massa yang kecil. Ukuran tumor merupakan faktor prognostik yang penting untuk kesembuhan atau angka harapan hidup 5 tahunnya.
Penelitian kontrol acak selama 5 tahun mendapatkan bahwa radioterapi atau operasi menunjukkan angaka harapan hidup 5 tahunan yang sama dan tingkat kekambuhan yang sama-sama kecil untuk terapi karsinoma serviks stadium dini. Morbiditas terutama meningkat apabila operasi dan radiasi dilakukan bersama-sama. Namun, pemilihan pasien dengan penegakkan stadium yang baik dibutuhkan untuk menentukan terapi operatif. Jenis operasi yang dianjurkan untuk stadium IB dan IIA (dengan massa < 4cm) adalah modified radical hysterectomy atau radical abdominal hysterectomy disertai limfadenektomi selektif. Setelah dilakukan pemeriksaan patologi anatomi pada jaringan hasil operasi dan bila didapatkan penyebaran pada kelenjar limfe paraaorta atau sekitar pelvis maka dilakukan radiasi pelvis dan paraaorta. Radiasi langsung dilakukan apabila besar massa mencapai lebih dari 4 cm tanpa harus menunggu hasilpatologi anatomi kelenjar limfe.
Penelitian kontrol acak menunjukkan bahwa pemberian terapi sisplatin yang bersamaan dengan radioterapi setelah operasi yang memiliki invasi pada kelenjar limfe, parametrium, atau batas-batas operatif menunjukkan keuntungan secara klinis. Penelitian dengan berbagai dosis dan jadwal pemberian sisplatin yang diberikan bersamaan dengan radioterapi menunjukkan penurunan risiko kematian karena kanker serviks sebanyak 30-50%. Risiko juga meningkat apabila didapat ukuran massa yang lebih dari 4 cm walaupun tanpa invasi pada kelenjar-kelenjar limfe,infiltrasi pada kapiler pembuluh darah, invasi di lebih dari 1/3 stroma serviks. Radioterapi pelvis adjuvan akan meningkatkan kekambuhan lokal dan menurunkan angka progresifitas dibandingkan tanpa radioterapi. 5, 10
Manajemen Karsinoma Invasif Stadium Lanjut
Ukuran tumor primer penting sebagai faktor prognostik dan harus dievaluasi dengan cermat untuk memilih terapi optimal. Angka harapan hidup dan kontrol terhadap rekurensi lokal lebih baik apabila didapatkan infiltrasi satu parametrium dibandingkan kedua parametrium. Pengobatan terpilih adalah radioterapi lengkap, dilanjutkan penyinaran intrakaviter. Terapi variasi yang diberikan biasanya beruapa pemberian kemoterapi seperti sisplatin, paclitaxel, 5-fluorourasil, docetaxel, dan gemcitabine. Pengobatan bersifat paliatif bila stadium mencapai staidum IVB dalam bentuk radiasi paliatif.
H. Pencegahan dan Skrining
Kematian pada kasus kanker serviks terjadi karena sebagian besar penderita yang berobat sudah berada dalam stadium lanjut. Padahal, dengan ditemukannya kanker ini pada stadium dini, kemungkinan penyakit ini dapat disembuhkan sampai hampir 100%. Malahan sebenarnya kanker serviks ini sangat bisa dicegah. Menurut ahli obgyn dari New York University Medical Centre , dr. Steven R. Goldstein, kuncinya adalah deteksi dini .
Sekitar 90-99 persen jenis kanker serviks disebabkan oleh human papillomavirus (HPV). Virus ini bisa ditransfer melalui hubungan seksual dan bisa hadir dalam berbagai variasi. Ada beberapa kasus virus HPV yang reda dengan sendirinya, dan ada yang berlanjut menjadi kanker serviks, sehingga cukup mengancam kesehatan anatomi wanita yang satu ini.
Salah satu problema yang timbul akibat infeksi HPV ini seringkali tidak ada gejala atau tanda yang tampak mata. Menurut hasil studi National Institute of Allergy and Infectious Diseases , hampir separuh wanita yang terinfeksi dengan HPV tidak memiliki gejala-gejala yang jelas. Dan lebih-lebih lagi, orang yang terinfeksi juga tidak tahu bahwa mereka bisa menularkan HPV ke orang sehat lainnya.
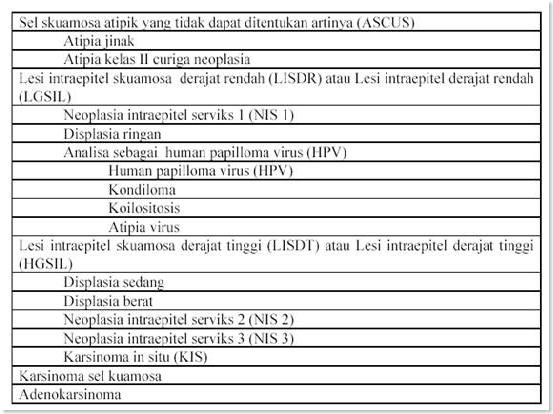
Kini, 'senjata' terbaik untuk mencegah kanker ini adalah bentuk skrining yang dinamakan Pap Smear , dan skrining ini sangat efektif. Pap smear adalah suatu pemeriksaan sitologi yang diperkenalkan oleh Dr. GN Papanicolaou pada tahun 1943 untuk mengetahui adanya keganasan (kanker) dengan mikroskop. Pemeriksaan ini mudah dikerjakan, cepat dan tidak sakit. Masalahnya, banyak wanita yang tidak mau menjalani pemeriksaan ini, dan kanker serviks ini biasanya justru timbul pada wanita-wanita yang tidak pernah memeriksakan diri atau tidak mau melakukan pemeriksaan ini. 50% kasus baru kanker servik terjadi pada wanita yang sebelumnya tidak pernah melakukan pemeriksaan pap smear. Padahal jika para wanita mau melakukan pemeriksaan ini, maka penyakit ini suatu hari bisa saja musnah, seperti halnya polio.2
Tabel 2. Kategorisasi diagnosis deskriptif Pap smear berdasarkan sistem Bethesda
Dalam perkembangannya, banyak ahli dalam the American Cancer Society, the American College of Obstetricians and Gynecologists, the American Society for Colposcopy and Cervical Pathology, dan the US Preventive Services Task Force menetapkan protokol skrining bersama-sama, sebagai berikut : 8, 10
1. Skrining awal. Skrining dilakukan sejak seorang wanita telah melakukan hubungan seksual (vaginal intercourse) selama kurang lebih tiga tahun dan umurnya tidak kurang dari 21 tahun saat pemeriksaan. Hal ini didasarkan pada karsinoma serviks berasal lebih banyak dari lesi prekursornya yang berhubungan dengan infeksi HPV onkogenik dari hubungan seksual yang akan berkembang lesinya setelah 3-5 tahun setelah paparan pertama dan biasanya sangat jarang pada wanita di bawah usia 19 tahun.
2. Pemeriksaan DNA HPV juga dimasukkan pada skrining bersama-sama dengan Pap’s smear untuk wanita dengan usia di atas 30 tahun. Penelitian dalam skala besar mendapatkan bahwa Pap’s smear negatif disertai DNA HPV yang negatif mengindikasikan tidak akan ada CIN 3 sebanyak hampir 100%. Kombinasi pemeriksaan ini dianjurkan untuk wanita dengan umur diatas 30 tahun karena prevalensi infeksi HPV menurun sejalan dengan waktu. Infeksi HPV pada usia 29 tahun atau lebih dengan ASCUS hanya 31,2% sementara infeksi ini meningkat sampai 65% pada usia 28 tahun atau lebih muda. Walaupun infeksi ini sangat sering pada wanita muda yang aktif secara seksual tetapi nantinya akan mereda seiring dengan waktu. Sehingga, deteksi DNA HPV yang positif yang ditenukan kemudian lebih dianggap sebagai HPV yang persisten. Apabila ini dialami pada wanita dengan usia yang lebih tua maka akan terjadi peningkatan risiko kanker serviks.
3. Skrining untuk wanita di bawah 30 tahun berisiko dianjurkan menggunakan Thinprep atau sitologi serviks dengan liquid-base method setiap 1-3 tahun.
4. Skrining untuk wanita di atas 30 tahun menggunakan Pap’s smear dan pemeriksaan DNA HPV. Bila keduanya negatif maka pemeriksaan diulang 3 tahun kemudian.
5. Skrining dihentikan bila usia mencapai 70 tahun atau telah dilakukan 3 kali pemeriksaan berturut-turut dengan hasil negatif.
Tidak dapat dipungkiri, memang saat ini cara terbaik untuk mencegah kanker serviks adalah dengan screening gynaecological dan jika dibutuhkan dilengkapi dengan treatment yang terkait dengan kondisi pra-kanker. Namun demikian, dengan adanya biaya dan rumitnya proses screening dan treatment, cara ini hanya memberikan manfaat yang sedikit di negara-negara yang membutuhkan penanganan. Beberapa hal lain yang dapat dilakukan dalam usaha pencegahan terjadinya kanker serviks antara lain :
1. Vaksin HPV
Sebuah studi menyatakan bahwa kombinasi vaksinasi HPV dan screening dapat memberikan manfaat yang besar dalam pencegahan penyakit ini. Vaksin HPV dapat berguna dan cost efective untuk mengurangi kejadian kanker serviks dan kondisi pra-kanker, khususnya pada kasus yang ringan. Vaksin HPV yang terdiri dari 2 jenis ini dapat melindungi tubuh dalam melawan kanker yang disebabkan oleh HPV (tipe 16 dan 18). Salah satu vaksin dapat membantu menangkal timbulnya kutil di daerah genital yang diakibatkan oleh HPV 6 dan 11, juga HPV 16 dan 18. Manfaat tersebut telah diuji pada uji klinis tahap III dan harus dapat diwujudkan dalam waktu dekat. Keyakinan hasil uji klinis tahap III ini menunjukan bahwa vaksin-vaksin tersebut dapat membantu menangkal infeksi HPV dari tipe-tipe diatas dan mencegah lesi pra-kanker pada wanita yang belum terinfeksi HPV sebelumnya. 3
2. Penggunaan kondom
Para ahli sebenarnya sudah lama meyakininya, tetapi kini mereka punya bukti pendukung bahwa kondom benar-benar mengurangi risiko penularan virus penyebab kutil kelamin (genital warts) dan banyak kasus kanker leher rahim. Hasil pengkajian atas 82 orang yang dipublikasikan di New England Journal of Medicine memperlihatkan bahwa wanita yang mengaku pasangannya selalu menggunakan kondom saat berhubungan seksual kemungkinannya 70 persen lebih kecil untuk terkena infeksi human papillomavirus (HPV) dibanding wanita yang pasangannya sangat jarang (tak sampai 5 persen dari seluruh jumlah hubungan seks) menggunakan kondom. Hasil penelitian memperlihatkan efektivitas penggunaan kondom di Indonesia masih tergolong rendah. Dari survei Demografi Kesehatan Indonesia pada 2003 (BPS-BKKBN) diketahui bahwa ternyata penggunaan kondom pada pasangan usia subur di negara ini masih sekitar 0,9 persen. 4
3. Sirkumsisi pada pria
Sebuah studi menunjukkan bahwa sirkumsisi pada pria berhubungan dengan penurunan resiko infeksi HPV pada penis dan pada kasus seorang pria dengan riwayat multiple sexual partners, terjadi penurunan resiko kanker serviks pada pasangan wanita mereka yang sekarang. 12
I. Prognosis
Prognosis kanker serviks tergantung dari stadium penyakit. Umumnya, 5-years survival rate untuk stadium I lebih dari 90%, untuk stadium II 60-80%, stadium III kira - kira 50%, dan untuk stadium IV kurang dari 30%. 8
1. Stadium 0
100 % penderita dalam stadium ini akan sembuh.
2. Stadium 1
Kanker serviks stadium I sering dibagi menjadi 2, IA dan IB. dari semua wanita yang terdiagnosis pada stadium IA memiliki 5-years survival rate sebesar 95%. Untuk stadium IB 5-years survival rate sebesar 70 sampai 90%. Ini tidak termasuk wanita dengan kanker pada limfonodi mereka.
3. Stadium 2
Kanker serviks stadium 2 dibagi menjadi 2, 2A dan 2B. dari semua wanita yang terdiagnosis pada stadium 2A memiliki 5-years survival rate sebesar 70 - 90%..
Untuk stadium 2B 5-years survival rate sebesar 60 sampai 65%.
4. Stadium 3
Pada stadium ini 5-years survival rate-nya sebesar 30-50%
5. Stadium 4
Pada stadium ini 5-years survival rate-nya sebesar 20-30%
DAFTAR PUSTAKA
- Anonim, 2006, Kanker Leher Rahim, www.medicastore.com
- Anonim, 2006, Bahaya Kanker Serviks Bagi wanita, www.kesrepro.info
- DEPKES RI, 2005, Penanggulangan Kanker Serviks dengan Vaksin HPV, Departemen Kesehatan RI.
4. Anonim, 2006, Kondom Cegah Kanker di Leher Rahim, Kompas Cyber Media, www.kompas.com
- Berkowitz RS, Goldstein DP. Chorionic Tumors. 1996; 335 : 1740 – 1748. Rose PG, Bundy BN, Watkins ET, et.al. Concurrent cicplatin-based radiotherapy and chemotherapy for locally advanced cervical cancer. The New England Journal of Medicine 1999;49: 1144-53.
- American Cancer Society, 2006, Cancer Facts and Figures 2006, American Cancer Society Inc. Atlanta
- Anonim, 2005, Cervical cancer Risk Factors, Mayo Research Foundation, www.mayoclinic.com
- Garcia , Agustin , 2006, Cervical Cancer, www.emedicine.com
- Mardjikoen, 1999, Tumor ganas alat genital. dalam: Wiknjosastro H, Saifuddin AB,Rachimhadi T. Ilmu kandungan. Edisi kedua. Jakarta:Yayasan bina pustaka Sarwono Prawirohardjo.; p.367 – 405.
- Putri, Henny., Manajemen Karsinoma Serviks, Referat, Bagian / SMF Obstetri dan Ginekologi Fakultas Kedokteran UGM – RS dr. Sardjito Yogyakarta.
- Henry M. Keys, M.D., Brian N. Bundy, Ph.D., Frederick B. Stehman, M.D., Laila I. Muderspach, M.D., Weldon E. Chafe, M.D., Charles L. Suggs, M.D., Joan L. Walker, M.D., and Deborah Gersell, M.D., 1999, Cisplatin, Radiation, and Adjuvant Hysterectomy Compared with Radiation and Adjuvant Hysterectomy for Bulky Stage IB Cervical Carcinoma., The New England Journal of Medicine, www.nejm.org
- Xavier Castellsagué, M.D., F. Xavier Bosch, M.D., Nubia Muñoz, M.D., Chris J.L.M. Meijer, Ph.D., Keerti V. Shah, Dr.P.H., Silvia de Sanjosé, M.D., José Eluf-Neto, M.D., Corazon A. Ngelangel, M.D., Saibua Chichareon, M.D., Jennifer S. Smith, Ph.D., Rolando Herrero, M.D., Victor Moreno, M.D., Silvia Franceschi, M.D , 2002, Male Circumcision, Penile Human Papillomavirus Infection, and Cervical Cancer in Female Partners, The New England Journal of Medicine, www.nejm.com
- Aziz F, Nugroho K, dan Ratna S S., 1985, Karsinoma serviks Uterus, Bagian / SMF Obstetri dan Ginekologi Fakultas Kedokteran UI – RS dr. Ciptomangunkusumo Jakarta.