Perdarahan post partum merupakan penyebab kematian maternal terbanyak. Semua wanita yang sedang hamil 20 minggu memiliki resiko perdarahan post partum dan sekuelenya. Walaupun angka kematian maternal telah turun secara drastis di negara-negara berkembang, perdarahan post partum tetap merupakan penyebab kematian maternal terbanyak dimana-mana.
Kehamilan yang berhubungan dengan kematian maternal secara langsung di Amerika Serikat diperkirakan 7 – 10 wanita tiap 100.000 kelahiran hidup. Data statistik nasional Amerika Serikat menyebutkan sekitar 8% dari kematian ini disebabkan oleh perdarahan post partum. Di negara industri, perdarahan post partum biasanya terdapat pada 3 peringkat teratas penyebab kematian maternal, bersaing dengan embolisme dan hipertensi. Di beberapa negara berkembang angka kematian maternal melebihi 1000 wanita tiap 100.000 kelahiran hidup, dan data WHO menunjukkan bahwa 25% dari kematian maternal disebabkan oleh perdarahan post partum dan diperkirakan 100.000 kematian matenal tiap tahunnya.
Definisi perdarahan post partum saat ini belum dapat ditentukan secara pasti. Perdarahan post partum didefinisikan sebagai kehilangan darah lebih dari 500 mL setelah persalinan vaginal atau lebih dari 1.000 mL setelah persalinan abdominal. Perdarahan dalam jumlah ini dalam waktu kurang dari 24 jam disebut sebagai perdarahan post partum primer, dan apabila perdarahan ini terjadi lebih dari 24 jam disebut sebagai perdarahan post partum sekunder.
Frekuensi perdarahan post partum yang dilaporkan Mochtar, R. dkk. (1965-1969) di R.S. Pirngadi Medan adalah 5,1% dari seluruh persalinan. Dari laporan-laporan baik di negara maju maupun di negara berkembang angka kejadian berkisar antara 5% sampai 15%. Dari angka tersebut, diperoleh sebaran etiologi antara lain: atonia uteri (50 – 60 %), sisa plasenta (23 – 24 %), retensio plasenta (16 – 17 %), laserasi jalan lahir (4 – 5 %), kelainan darah (0,5 – 0,8 %).
Penanganan perdarahan post partum harus dilakukan dalam 2 komponen, yaitu: (1) resusitasi dan penanganan perdarahan obstetri serta kemungkinan syok hipovolemik dan (2) identifikasi dan penanganan penyebab terjadinya perdarahan post partum.
A. PERDARAHAN POST PARTUM
I. Definisi
Perdarahan post partum adalah perdarahan lebih dari 500 cc yang terjadi setelah bayi lahir pervaginam atau lebih dari 1.000 mL setelah persalinan abdominal1,2,3. Kondisi dalam persalinan menyebabkan kesulitan untuk menentukan jumlah perdarahan yang terjadi, maka batasan jumlah perdarahan disebutkan sebagai perdarahan yang lebih dari normal dimana telah menyebabkan perubahan tanda vital, antara lain pasien mengeluh lemah, limbung, berkeringat dingin, menggigil, hiperpnea, tekanan darah sistolik < 90 mmHg, denyut nadi > 100 x/menit, kadar Hb < 8 g/dL 2.
Perdarahan post partum dibagi menjadi1,2,5:
1. Perdarahan Post Partum Dini / Perdarahan Post Partum Primer (early postpartum hemorrhage)
Perdarahan post partum dini adalah perdarahan yang terjadi dalam 24 jam pertama setelah kala III.
2. Perdarahan pada Masa Nifas / Perdarahan Post Partum Sekunder (late postpartum hemorrhage)
Perdarahan pada masa nifas adalah perdarahan yang terjadi pada masa nifas (puerperium) tidak termasuk 24 jam pertama setelah kala III.
II. Etiologi
Penyebab terjadinya perdarahan post partum antara lain1,2:
- Atonia uteri
- Luka jalan lahir
- Retensio plasenta
- Gangguan pembekuan darah
III. Insidensi
Insidensi yang dilaporkan Mochtar, R. dkk. (1965-1969) di R.S. Pirngadi Medan adalah 5,1% dari seluruh persalinan. Dari laporan-laporan baik di negara maju maupun di negara berkembang angka kejadian berkisar antara 5% sampai 15%5.
Berdasarkan penyebabnya diperoleh sebaran sebagai berikut5:
- Atonia uteri 50 – 60 %
- Sisa plasenta 23 – 24 %
- Retensio plasenta 16 – 17 %
- Laserasi jalan lahir 4 – 5 %
- Kelainan darah 0,5 – 0,8 %
I. Penilaian Klinik
Tabel II.1. Penilaian Klinik untuk Menentukan Derajat Syok3
| Volume Kehilangan Darah | Tekanan Darah (sistolik) | Gejala dan Tanda | Derajat Syok |
| 500-1.000 mL (10-15%) | Normal | Palpitasi, takikardia, pusing | Terkompensasi |
| 1000-1500 mL (15-25%) | Penurunan ringan (80-100 mm Hg) | Lemah, takikardia, berkeringat | Ringan |
| 1500-2000 mL (25-35%) | Penurunan sedang (70-80 mm Hg) | Gelisah, pucat, oliguria | Sedang |
| 2000-3000 mL (35-50%) | Penurunan tajam (50-70 mm Hg) | Pingsan, hipoksia, anuria | Berat |
Tabel II.2. Penilaian Klinik untuk Menentukan Penyebab Perdarahan Post Partum2
| Gejala dan Tanda | Penyulit | Diagnosis Kerja |
| Uterus tidak berkontraksi dan lembek. Perdarahan segera setelah anak lahir | Syok Bekuan darah pada serviks atau posisi telentang akan menghambat aliran darah keluar | Atonia uteri |
| Darah segar mengalir segera setelah bayi lahir Uterus berkontraksi dan keras Plasenta lengkap | Pucat Lemah Menggigil
| Robekan jalan lahir |
| Plasenta belum lahir setelah 30 menit Perdarahan segera Uterus berkontraksi dan keras | Tali pusat putus akibat traksi berlebihan Inversio uteri akibat tarikan Perdarahan lanjutan | Retensio plasenta |
| Plasenta atau sebagian selaput tidak lengkap Perdarahan segera | Uterus berkontraksi tetapi tinggi fundus tidak berkurang | Retensi sisa plasenta |
| Uterus tidak teraba Lumen vagina terisi massa Tampak tali pusat (bila plasenta belum lahir) | Neurogenik syok Pucat dan limbung | Inversio uteri |
| Sub-involusi uterus Nyeri tekan perut bawah dan pada uterus Perdarahan sekunder | Anemia Demam | Endometritis atau sisa fragmen plasenta (terinfeksi atau tidak) |
I. Kriteria Diagnosis1
- Pemeriksaan fisik:
Pucat, dapat disertai tanda-tanda syok, tekanan darah rendah, denyut nadi cepat, kecil, ekstremitas dingin serta tampak darah keluar melalui vagina terus menerus
- Pemeriksaan obstetri:
Mungkin kontraksi usus lembek, uterus membesar bila ada atonia uteri. Bila kontraksi uterus baik, perdarahan mungkin karena luka jalan lahir
- Pemeriksaan ginekologi:
Dilakukan dalam keadaan baik atau telah diperbaiki, dapat diketahui kontraksi uterus, luka jalan lahir dan retensi sisa plasenta
II. Faktor Resiko1,3
· Penggunaan obat-obatan (anestesi umum, magnesium sulfat)
· Partus presipitatus
· Solutio plasenta
· Persalinan traumatis
· Uterus yang terlalu teregang (gemelli, hidramnion)
· Adanya cacat parut, tumor, anomali uterus
· Partus lama
· Grandemultipara
· Plasenta previa
· Persalinan dengan pacuan
· Riwayat perdarahan pasca persalinan
III. Pemeriksaan Penunjang1,2,3
a. Pemeriksaan laboratorium
- Pemeriksaan darah lengkap harus dilakukan sejak periode antenatal. Kadar hemoglobin di bawah 10 g/dL berhubungan dengan hasil kehamilan yang buruk1,3.
- Pemeriksaan golongan darah dan tes antibodi harus dilakukan sejak periode antenatal3.
- Perlu dilakukan pemeriksaan faktor koagulasi seperti waktu perdarahan dan waktu pembekuan2,3.
b. Pemeriksaan radiologi
- Onset perdarahan post partum biasanya sangat cepat. Dengan diagnosis dan penanganan yang tepat, resolusi biasa terjadi sebelum pemeriksaan laboratorium atau radiologis dapat dilakukan. Berdasarkan pengalaman, pemeriksaan USG dapat membantu untuk melihat adanya jendalan darah dan retensi sisa plasenta1,3.
- USG pada periode antenatal dapat dilakukan untuk mendeteksi pasien dengan resiko tinggi yang memiliki faktor predisposisi terjadinya perdarahan post partum seperti plasenta previa. Pemeriksaan USG dapat pula meningkatkan sensitivitas dan spesifisitas dalam diagnosis plasenta akreta dan variannya1,2,3.
IV. Penatalaksanaan
Pasien dengan perdarahan post partum harus ditangani dalam 2 komponen, yaitu: (1) resusitasi dan penanganan perdarahan obstetri serta kemungkinan syok hipovolemik dan (2) identifikasi dan penanganan penyebab terjadinya perdarahan post partum3.
Resusitasi cairan
Pengangkatan kaki dapat meningkatkan aliran darah balik vena sehingga dapat memberi waktu untuk menegakkan diagnosis dan menangani penyebab perdarahan. Perlu dilakukan pemberian oksigen dan akses intravena. Selama persalinan perlu dipasang peling tidak 1 jalur intravena pada wanita dengan resiko perdarahan post partum, dan dipertimbangkan jalur kedua pada pasien dengan resiko sangat tinggi3.
Berikan resusitasi dengan cairan kristaloid dalam volume yang besar, baik normal salin (NS/NaCl) atau cairan Ringer Laktat melalui akses intravena perifer. NS merupakan cairan yang cocok pada saat persalinan karena biaya yang ringan dan kompatibilitasnya dengan sebagian besar obat dan transfusi darah. Resiko terjadinya asidosis hiperkloremik sangat rendah dalam hubungan dengan perdarahan post partum. Bila dibutuhkan cairan kristaloid dalam jumlah banyak (>10 L), dapat dipertimbangkan pengunaan cairan Ringer Laktat3.
Cairan yang mengandung dekstrosa, seperti D 5% tidak memiliki peran pada penanganan perdarahan post partum. Perlu diingat bahwa kehilangan I L darah perlu penggantian 4-5 L kristaloid, karena sebagian besar cairan infus tidak tertahan di ruang intravasluler, tetapi terjadi pergeseran ke ruang interstisial. Pergeseran ini bersamaan dengan penggunaan oksitosin, dapat menyebabkan edema perifer pada hari-hari setelah perdarahan post partum. Ginjal normal dengan mudah mengekskresi kelebihan cairan. Perdarahan post partum lebih dari 1.500 mL pada wanita hamil yang normal dapat ditangani cukup dengan infus kristaloid jika penyebab perdarahan dapat tertangani. Kehilanagn darah yang banyak, biasanya membutuhkan penambahan transfusi sel darah merah3.
Cairan koloid dalam jumlah besar (1.000 – 1.500 mL/hari) dapat menyebabkan efek yang buruk pada hemostasis. Tidak ada cairan koloid yang terbukti lebih baik dibandingkan NS, dan karena harga serta resiko terjadinya efek yang tidak diharapkan pada pemberian koloid, maka cairan kristaloid tetap direkomendasikan3.
Transfusi Darah
Transfusi darah perlu diberikan bila perdarahan masih terus berlanjut dan diperkirakan akan melebihi 2.000 mL atau keadaan klinis pasien menunjukkan tanda-tanda syok walaupun telah dilakukan resusitasi cepat3.
PRC digunakan dengan komponen darah lain dan diberikan jika terdapat indikasi. Para klinisi harus memperhatikan darah transfusi, berkaitan dengan waktu, tipe dan jumlah produk darah yang tersedia dalam keadaan gawat.
Tujuan transfusi adalah memasukkan 2 – 4 unit PRC untuk menggantikan pembawa oksigen yang hilang dan untuk mengembalikan volume sirkulasi. PRC bersifat sangat kental yang dapat menurunkan jumlah tetesan infus. Msalah ini dapat diatasi dengan menambahkan 100 mL NS pada masing-masing unit. Jangan menggunakan cairan Ringer Laktat untuk tujuan ini karena kalsium yang dikandungnya dapat menyebabkan penjendalan3.
Tabel II.3. Jenis uterotonika dan cara pemberiannya
| Jenis dan Cara | Oksitosin | Ergometrin | Misoprostol |
| Dosis dan cara pemberian awal | IV: 20 U dalam 1 L larutan garam fisiologis dengan tetesan cepat IM: 10 U | IM atau IV (lambat): 0,2 mg | Oral atau rektal 400 mg |
| Dosis lanjutan | IV: 20 U dalam 1 L larutan garam fisiologis dengan 40 tetes/menit | Ulangi 0,2 mg IM setelah 15 menit Bila masih diperlukan, beri IM/IV setiap 2-4 jam | 400 mg 2-4 jam setelah dosis awal |
| Dosis maksimal per hari | Tidak lebih dari 3 L larutan fisiologis | Total 1 mg (5 dosis) | Total 1200 mg atau 3 dosis |
| Kontraindikasi atau hati-hati | Pemberian IV secara cepat atau bolus | Preeklampsia, vitium kordis, hipertensi | Nyeri kontraksi Asma |
I. Penyulit1
- Syok ireversibel
- DIC
- Amenorea sekunder
II. Pencegahan
Bukti dan penelitian menunjukkan bahwa penanganan aktif pada persalinan kala III dapat menurunkan insidensi dan tingkat keparahan perdarahan post partum3. Penanganan aktif merupakan kombinasi dari hal-hal berikut:
- Pemberian uterotonik (dianjurkan oksitosin) segera setelah bayi dilahirkan.
- Penjepitan dan pemotongan tali pusat dengan cepat dan tepat
- Penarikan tali pusat yang lembut dengan traksi balik uterus ketika uterus berkontraksi dengan baik
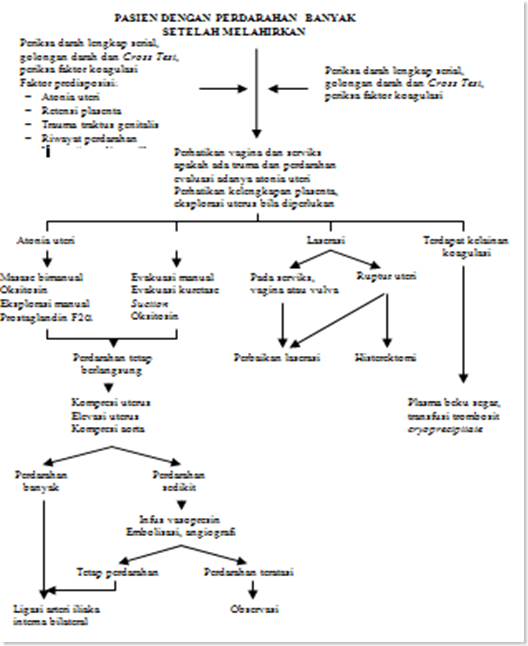
Bagan II.1. Penanganan Perdarahan Post Partum Berdasarkan Penyabab1
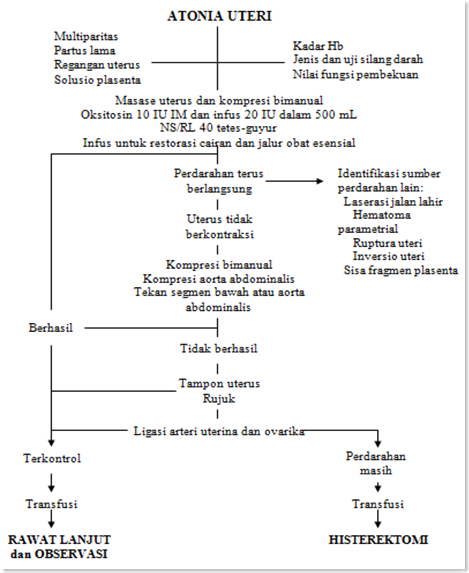
A. ATONIA UTERI
I. Definisi
Atonia uteri adalah kegagalan serabut-serabut otot miometrium uterus untuk berkontraksi dan memendek. Hal ini merupakan penyebab perdarahan post partum yang paling penting dan biasa terjadi segera setelah bayi lahir hingga 4 jam setelah persalinan. Atonia uteri dapat menyebabkan perdarahan hebat dan dapat mengarah pada terjadinya syok hipovolemik3.
II. Etiologi
Overdistensi uterus, baik absolut maupun relatif, merupakan faktor resiko mayor terjadinya atonia uteri. Overdistensi uterus dapat disebabkan oleh kehamilan ganda, janin makrosomia, polihidramnion atau abnormalitas janin (misal hidrosefalus berat), kelainan struktur uterus atau kegagalan untuk melahirkan plasenta atau distensi akibat akumulasi darah di uterus baik sebelum maupun sesudah plasenta lahir3.
Lemahnya kontraksi miometrium merupakan akibat dari kelelahan karena persalinan lama atau persalinan dengan tenaga besar, terutama bila mendapatkan stimulasi. Hal ini dapat pula terjadi sebagai akibat dari inhibisi kontraksi yang disebabkan oleh obat-obatan, seperti agen anestesi terhalogenisasi, nitrat, obat-obat antiinflamasi nonsteroid, magnesium sulfat, beta-simpatomimetik dan nifedipin. Penyebab lain yaitu plasenta letak rendah, toksin bakteri (korioamnionitis, endomiometritis, septikemia), hipoksia akibat hipoperfusi atau uterus couvelaire pada abruptio plasenta dan hipotermia akibat resusitasi masif. Data terbaru menyebutkan bahwa grandemultiparitas bukan merupakan faktor resiko independen untuk terjadinya perdarahan post partum3.
III. Penatalaksanaan2,3
- Kenali dan tegakkan diagnosis kerja atonia uteri
- Masase uterus, berikan oksitosin dan ergometrin intravena, bila ada perbaikan dan perdarahan berhenti, oksitosin dilanjutkan perinfus.
- Bila tidak ada perbaikan dilakukan kompresi bimanual, dan kemudian dipasang tampon uterovaginal padat. Kalau cara ini berhasil, dipertahankan selama 24 jam.
- Kompresi bimanual eksternal
Menekan uterus melalui dinding abdomen dengan jalan saling mendekatkan kedua belah telapak tangan yang melingkupi uterus. Pantau aliran darah yang keluar. Bila perdarahan berkurang, kompresi diteruskan, pertahankan hingga uterus dapat kembali berkontraksi. Bila belum berhasil dilakukan kompresi bimanual internal
- Kompresi bimanual internal
Uterus ditekan di antara telapak tangan pada dinding abdomen dan tinju tangan dalam vagina untuk menjepit pembuluh darah di dalam miometrium (sebagai pengganti mekanisme kontraksi). Perhatikan perdarahan yang terjadi. Pertahankan kondisi ini bila perdarahan berkurang atau berhenti, tunggu hingga uterus berkontraksi kembali. Apabila perdarahan tetap terjadi , coba kompresi aorta abdominalis
- Kompresi aorta abdominalis
Raba arteri femoralis dengan ujung jari tangan kiri, pertahankan posisi tersebut,genggam tangan kanan kemudian tekankan pada daerah umbilikus, tegak lurus dengan sumbu badan, hingga mencapai kolumna vertebralis. Penekanan yang tepat akan menghentikan atau sangat mengurangi denyut arteri femoralis. Lihat hasil kompresi dengan memperhatikan perdarahan yang terjadi
- Dalam keadaan uterus tidak respon terhadap oksitosin / ergometrin, bisa dicoba prostaglandin F2a (250 mg) secara intramuskuler atau langsung pada miometrium (transabdominal). Bila perlu pemberiannya dapat diulang dalam 5 menit dan tiap 2 atau 3 jam sesudahnya.
- Laparotomi dilakukan bila uterus tetap lembek dan perdarahan yang terjadi tetap > 200 mL/jam. Tujuan laparotomi adalah meligasi arteri uterina atau hipogastrik (khusus untuk penderita yang belum punya anak atau muda sekali)
- Bila tak berhasil, histerektomi adalah langkah terakhir.
Bagan II.2. Penilaian Klinik Atonia Uteri2
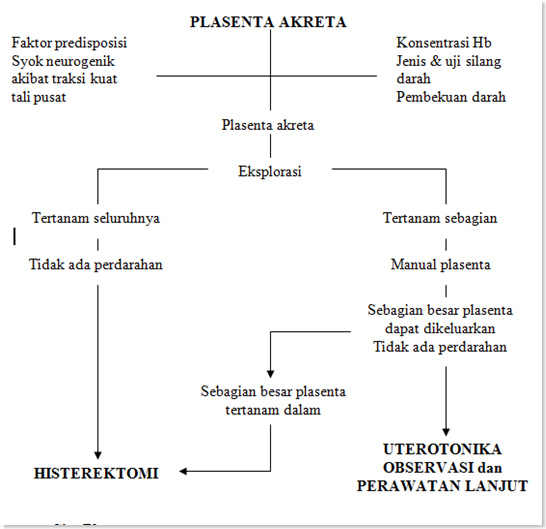
A. RETENSIO PLASENTA
I. Definisi
Retensio plasenta adalah tertahannya atau belum lahirnya plasenta hingga atau lebih dari 30 menit setelah bayi lahir2. Hampir sebagian besar gangguan pelepasan plasenta disebabkan oleh gangguan kontraksi uterus
II. Klasifikasi
Retensio plasenta terdiri dari beberapa jenis, antara lain2:
- Plasenta adhesiva adalah implantasi yang kuat dari jonjot korion plasenta sehingga menyebabkan kegagalan mekanisme separasi fisiologis.
- Plasenta akreta adalah implantasi jonjot korion plasenta hingga mencapai sebagian lapisan miometrium
- Plasenta inkreta adalah implantasi jonjot korion plasenta hingga mencapai/melewati lapisan miometrium
- Plasenta perkreta adalah implantasi jonjot korion plasenta yang menembus lapisan miometrium hingga mencapai lapisan serosa dinding uterus
- Plasenta inkarserata adalah tertahannya plasenta di dalam kavum uteri, disebabkan oleh konstriksi ostium uteri
Tabel II.4. Gambaran dan dugaan penyebab retensio plasenta2
| Gejala | Separasi / akreta parsial | Plasenta inkarserata | Plasenta akreta |
| Konsistensi uterus | Kenyal | Keras | Cukup |
| Tinggi fundus | Sepusat | 2 jari bawah pusat | Sepusat |
| Bentuk uterus | Diskoid | Agak globuler | Diskoid |
| Perdarahan | Sedang-banyak | Sedang | Sedikit/tidak ada |
| Tali pusat | Terjulur sebagian | Terjulur | Tidak terjulur |
| Ostium uteri | Terbuka | Konstriksi | Terbuka |
| Separasi plasenta | Lepas sebagian | Sudah lepas | Melekat seluruhnya |
| Syok | Sering | Jarang | Jarang sekali |
I. Penatalaksanaan
Retensio plasenta dengan separasi parsial
- Tentukan jenis retensio yang terjadi karena berkaitan dengan tindakan yang akan diambil
- Regangkan tali pusat dan minta pasien untuk mengedan. Bila ekspulsi plasenta tidak terjadi, coba traksi terkontrol tali pusat.
- Pasang infus oksitosin 20 IU dalam 500 mL NS/RL dengan 40 tetes per menit. Bila perlu, kombinasikan dengan misoprostol 400 mg per rektal (sebaiknya tidak menggunakan ergometrin karena kontraksi tonik yang timbul dapat menyebabkan plasenta terperangkap dalam kavum uteri)
- Bila traksi terkontrol gagal untuk melahirkan plasenta, lakukan manual plasenta secara hati-hati dan halus untuk menghindari terjadinya perforasi dan perdarahan
- Lakukan transfusi darah apabila diperlukan
- Beri antibiotika profilaksis (ampisilin 2 g IV / oral + metronidazol 1 g supositoria / oral)
- Segera atasi bila terjadi komplikasi perdarahan hebat, infeksi, syok neurogenik
Plasenta inkarserata
- Tentukan diagnosis kerja melalui anamnesis, gejala klinik dan pemeriksaan
- Siapkan peralatan dan bahan yang dibutuhkan untuk menghilangkan konstriksi serviks dan melahirkan plasenta
- Pilih fluethane atau eter untuk konstriksi serviks yang kuat, siapkan infus oksitosin 20 IU dalam 500 mL NS/RL dengan 40 tetes per menit untuk mengantisipasi gangguan kontraksi yang diakibatkan bahan anestesi tersebut
- Bila prosedur anestesi tidak tersedia dan serviks dapat dilalui cunam ovum, lakukan manuver sekrup untuk melahirkan plasenta. Untuk prosedur ini berikan analgesik (Tramadol 100 mg IV atau Pethidine 50 mg IV) dan sedatif (Diazepam 5 mg IV) pada tabung suntik yang terpisah
Manuver sekrup:
o Pasang spekulum Sims sehingga ostium dan sebagian plasenta tampak dengan jelas
o Jepit porsio dengan klem ovarium pada jam 12, 4 dan 8 kemudian lepaskan spekulum
o Tarik ketiga klem ovarium agar ostium, tali pusat dan plasenta tampak lebih jelas
o Tarik tali pusat ke lateral sehingga menampakkan plasenta di sisi berlawanan agar dapat dijepit sebanyak mungkin. Minta asisten untuk memegang klem tersebut
o Lakukan hal yang sama untuk plasenta pada sisi yang berlawanan
o Satukan kedua klem tersebut kemudian sambil diputar searah jarum jam, tarik plasenta keluar perlahan-lahan melalui pembukaan ostium
- Pengamatan dan perawatan lanjutan meliputi pemantauan tanda vital, kontraksi uterus, tinggi fundus uteri dan perdarahan pasca tindakan. Tambahan pemantauan yang diperlukan adalah pemantauan efek samping atau komplikasi dari bahan-bahan sedatif, analgetika atau anestesi umum misal: mual, muntah, hipo/atonia uteri, pusing/vertigo, halusinasi, mengantuk
Plasenta akreta
- Tanda penting untuk diagnosis pada pemeriksaan luar adalah ikutnya fundus atau korpus bila tali pusat ditarik. Pada pemeriksaan dalam sulit ditentukan tepi plasenta karena implantasi yang dalam
- Upaya yang dapat dilakukan pada fasilitas kesehatan dasar adalah menentukan diagnosis, stabilisasi pasien dan rujuk ke rumah sakit rujukan karena kasus ini memerlukan tindakan operatif
Bagan II.3. Penilaian Klinik Plasenta Akreta
Sisa Plasenta
- Penemuan secara dini, hanya dimungkinkan dengan melakukan pemeriksaan kelengkapan plasenta setelah dilahirkan. Pada kasus sisa plasenta dengan perdarahan pasca persalinan lanjut, sebagian besar pasien akan kembali lagi ke tempat bersalin dengan keluhan perdarahan setelah beberapa hari pulang ke rumah dan subinvolusi uterus
- Berikan antibiotika karena perdarahan juga merupakan gejala metritis. Antibiotika yang dipilih adalah ampisilin dosis awal 1 g IV dilanjutkan 3 x 1 g oral dikombinasi dengan metronidazol 1 g supositoria dilanjutkan 3 x 500 mg oral
- Lakukan eksplorasi digital (bila serviks terbuka) dan mengeluarkan bekuan darah atau jaringan. Bila serviks hanya dapat dilalui oleh instrumen, lakukan evakuasi sisa plasenta dengan dilatasi dan kuretase
- Bila kadar Hb < 8 g/dL berikan transfusi darah. Bila kadar Hb > 8 g/dL, berikan sulfas ferosus 600 mg/hari selama 10 hari
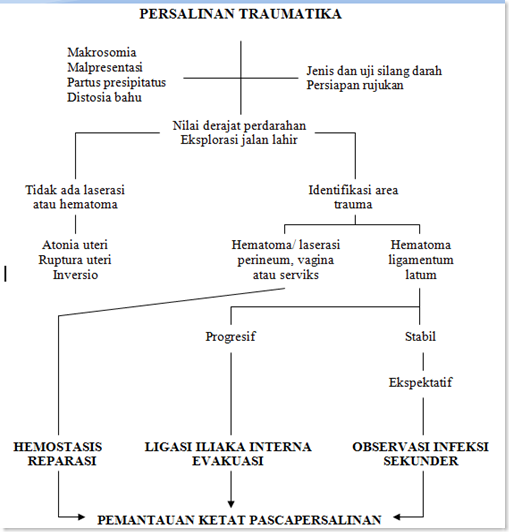
A. LASERASI JALAN LAHIR
I. Klasifikasi2
- Ruptura perineum dan robekan dinding vagina
Tingkat perlukaan perineum dapat dibagi dalam6:
o Tingkat I: bila perlukaan hanya terbatas pada mukosa vagina atau kulit perineum
o Tingkat II : adanya perlukaan yang lebih dalam dan luas ke vagina dan perineum dengan melukai fasia serta otot-otot diafragma urogenital
o Tingkat III : perlukaan yang lebih luas dan lebih dalam yang menyebabkan muskulus sfingter ani eksternus terputus di depan
- Robekan serviks
II. Faktor Resiko1
- Makrosomia
- Malpresentasi
- Partus presipitatus
- Distosia bahu
III. Penatalaksanaan2
Ruptura perineum dan robekan dinding vagina
- Lakukan eksplorasi untuk mengidentifikasi lokasi laserasi dan sumber perdarahan
- Lakukan irigasi pada tempat luka dan bubuhi larutan antiseptik
- Jepit dengan ujung klem sumber perdarahan kemudian ikat dengan benang yang dapat diserap
- Lakukan penjahitan luka mulai dari bagian yang paling distal dari operator
- Khusus pada ruptura perineum komplit (hingga anus dan sebagian rektum) dilakukan penjahitan lapis demi lapis dengan bantuan busi pada rektum, sbb:
o Setelah prosedur aseptik-antiseptik, pasang busi pada rektum hingga ujung robekan
o Mulai penjahitan dari ujung robekan dengan jahitan dan simpul submukosa, menggunakan benang poliglikolik no.2/0 (Dexon/Vicryl) hingga ke sfingter ani. Jepit kedua sfingter ani dengan klem dan jahit dengan benang no. 2/0
o Lanjutkan penjahitan ke lapisan otot perineum dan submukosa dengan benang yang sama (atau kromik 2/0) secara jelujur
o Mukosa vagina dan kulit perineum dijahit secara submukosal dan subkutikuler
o Berikan antibiotika profilaksis (ampisilin 2 g dan metronidazol 1 g per oral). Terapi penuh antibiotika hanya diberikan apabila luka tampak kotor atau dibubuhi ramuan tradisional atau terdapat tanda-tanda infeksi yang jelas
Robekan serviks
- Robekan serviks sering terjadi pada sisi lateral karena serviks yang terjulur akan mengalami robekan pada posisi spina isiadika tertekan oleh kepala bayi
- Bila kontraksi uterus baik, plasanta lahir lengkap, tetapi terjadi perdarahan banyakmaka segera lihat bagian lateral bawah kiri dan kanan dari portio
- Jepitkan klem ovarium pada kedua sisi portio yang robek sehingga perdarahan dapat segera dihentikan. Jika setelah eksplorasi lanjutan tidak dijumpai robekan lain, lakukan penjahitan. Jahitan dimulai dari ujung atas robekan kemudian ke arah luar sehingga semua robekan dapat dijahit
- Setelah tindakan, periksa tanda vital psien, kontraksi uterus, tinggi fundus uteri dan perdarahan pasca tindakan
- Beri antibiotika profilaksis, kecuali bila jelas ditemui tanda-tanda infeksi
- Bila terdapat defisit cairan, lakukan restorasi dan bila kadar Hb < 8 g%, berikan transfusi darah
Bagan II.4. Penilaian Klinik Perdarahan Oleh Karena Persalinan Trumatika2
A. KELAINAN DARAH
I. Etiologi
Pada periode post partum awal, kelainan sistem koagulasi dan platelet biasanya tidak menyebabkan perdarahan yang banyak, hal ini bergantung pada kontraksi uterus untuk mencegah perdarahan. Deposit fibrin pada tempat perlekatan plasenta dan penjendalan darah memiliki peran penting beberapa jam hingga beberapa hari setelah persalinan. Kelainan pada daerah ini dapat menyebabkan perdarahan post partun sekunder atau perdarahan eksaserbasi dari sebab lain, terutama trauma3.
Abnormalitas dapat muncul sebelum persalinan atau didapat saat persalinan. Trombositopenia dapat berhubungan dengan penyakit sebelumnya, seperti ITP atau sindroma HELLP sekunder, solusio plasenta, DIC atau sepsis. Abnormalitas platelet dapat saja terjadi, tetapi hal ini jarang. Sebagian besar merupakan penyakit sebelumnya, walaupun sering tak terdiagnosis3.
Abnormalitas sistem pembekuan yang muncul sebelum persalinan yang berupa hipofibrinogenemia familial, dapat saja terjadi, tetapi abnormalitas yang didapat biasanya yang menjadi masalah. Hal ini dapat berupa DIC yang berhubungan dengan solusio plasenta, sindroma HELLP, IUFD, emboli air ketuban dan sepsis. Kadar fibrinogen meningkat pada saat hamil, sehingga kadar fibrinogen pada kisaran normal seperti pada wanita yang tidak hamil harus mendapat perhatian. Selain itu, koagulopati dilusional dapat terjadi setelah perdarahan post partum masif yang mendapat resusiatsi cairan kristaloid dan transfusi PRC3.
DIC juga dapat berkembang dari syok yang ditunjukkan oleh hipoperfusi jaringan, yang menyebabkan kerusakan dan pelepasan tromboplastin jaringan. Pada kasus ini terdapat peningkatan kadar D-dimer dan penurunan fibrinogen yang tajam, serta pemanjangan waktu trombin (thrombin time).
II. Penatalaksanaan
Jika tes koagulasi darah menunjukkan hasil abnormal dari onset terjadinya perdarahan post partum, perlu dipertimbangkan penyebab yang mendasari terjadinya perdarahan post partum, seperti solutio plasenta, sindroma HELLP, fatty liver pada kehamilan, IUFD, emboli air ketuban dan septikemia. Ambil langkah spesifik untuk menangani penyebab yang mendasari dan kelainan hemostatik.
Penanganan DIC identik dengan pasien yang mengalami koagulopati dilusional. Restorasi dan penanganan volume sirkulasi dan penggantian produk darah bersifat sangat esensial. Perlu saran dari ahli hematologi pada kasus transfusi masif dan koagulopati.
Konsentrat trombosit yang diturunkan dari darah donor digunakan pada pasien dengan trombositopenia kecuali bila terdapat penghancuran trombosit dengan cepat. Satu unit trombosit biasanya menaikkan hitung trombosit sebesar 5.000 – 10.000/mm3. Dosis biasa sebesar kemasan 10 unit diberikan bila gejala-gejala perdarahan telah jelas atau bila hitung trombosit di bawah 20.000/mm3. transfusi trombosit diindakasikan bila hitung trombosit 10.000 – 50.000/mm3, jika direncanakan suatu tindakan operasi, perdarahan aktif atau diperkirakan diperlukan suatu transfusi yang masif. Transfusi ulang mungkin dibutuhkan karena masa paruh trombosit hanya 3 – 4 hari4.
Plasma segar yang dibekukan adalah sumber faktor-faktor pembekuan V, VII, IX, X dan fibrinogen yang paling baik. Pemberian plasma segar tidak diperlukan adanya kesesuaian donor, tetapi antibodi dalam plasma dapat bereaksi dengan sel-sel penerima. Bila ditemukan koagulopati, dan belum terdapat pemeriksaan laboratorium, plasma segar yang dibekukan harus dipakai secara empiris4.
Kriopresipitat, suatu sumber faktor-faktor pembekuan VIII, XII dan fibrinogen, dipakai dalam penanganan hemofilia A, hipofibrinogenemia dan penyakit von Willebrand. Kuantitas faktor-faktor ini tidak dapat diprediksi untuk terjadinya suatu pembekuan, serta bervariasi menurut keadaan klinis4.
DAFTAR PUSTAKA
1. Komite Medik RSUP dr. Sardjito, 2000, Perdarahan Post Partum dalam Standar Pelayanan Medis RSUP dr. Sardjito, Yogyakarta: Penerbit Medika Fakultas Kedokteran Universitas Gadjah Mada
2. Saifuddin, A. B., Adriaansz, G., Wiknjosastro, G., H., Waspodo, G. (ed), 2002, Perdarahan Setelah Bayi Lahir dalam Buku Acuan Nasional Pelayanan Kesehatan Maternal dan Neonatal, Jakarta: JNPKKR – POGI bekerjasama dengan Yayasan Bina Pustaka Sarwono Prawirohardjo
3. Smith, J. R., Brennan, B. G., 2004, Postpartum Hemorrhage, http://www.emedicine.com
4. Rayburn, W. F., Carey, J. C., 2001, Obstetri & Ginekologi, Jakarta: Penerbit Widya Medika
5. Mochtar, R., Lutan, D. (ed),1998, Sinopsis Obstetri: Obstetri Fisiologi Obstetri Patologi, Jakarta: Penerbit Buku Kedokteran EGC
6. Angsar, M. D., 1999, Perlukaan Alat-alat Genital dalam Ilmu Kandungan, Jakarta: Yayasan Bina Pustaka Sarwono Prawirohardjo